10:13 Основні напрями реформування системи надання медичної допомоги | |
Провідною проблемою української охорони здоров’я, як свідчать дані аналізу вітчизняних та міжнародних експертів, є невідповідність діючої в Україні старої радянської моделі охорони здоров’я (моделі Семашко), призначеної для функціонування в умовах планової економіки, сучасним реаліям. Недоліки існуючої в Україні моделі охорони здоров’я зумовлені наступними чинниками: I. Проблеми фінансування системи охорони здоров'я
II. Неефективність структури медичного обслуговування
невиправдано низька частка первинної медико-санітарної допомоги в загальному комплексі медичної допомоги, що надається населенню; виконання функцій первинної допомоги на вторинному рівні (стаціонар) та навіть на третинному; неефективна побудова системи та деформованість структури медичних закладів; відсутність механізму планування та оцінки роботи медичних закладів у прив’язці до наданих медичних послуг та відповідно фінансування за цим чинником, і, навпаки, існуюча прив’язка системи фінансування до об’ємних кількісних, а не якісних показників; невиправдано мізерний рівень системи фінансування з інших крім бюджетних джерел, зокрема, громадських фондів, системи страхування, платних послуг; розпорошеність та неефективність використання наявних ресурсів охорони здоров’я. В останні роки було зроблено певні кроки стосовно запровадження системних реформ в охороні здоров’я. Зараз потрібно провести послідовні та глибокі інституційні і структурні перетворення, а для цього прийняти базові акти законодавства, відпрацювати ряд моделей на рівні пілотних проектів в кількох областях, затвердити алгоритм проведення необхідних заходів.
Провідні напрямки перетворень:
Головні завдання реформування:
Структурна реорганізація системи відповідно до потреб населення у різних видах медичної допомоги. Об'єднання пулів фінансових коштів. Введення договірних відносин при закупівлі медичних послуг і нових методів фінансування медичних установ. Зміни в оплаті праці медичного персоналу.
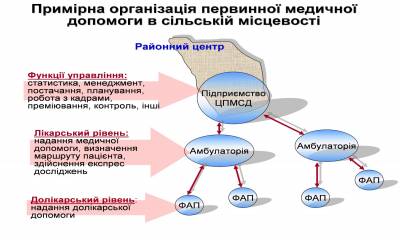
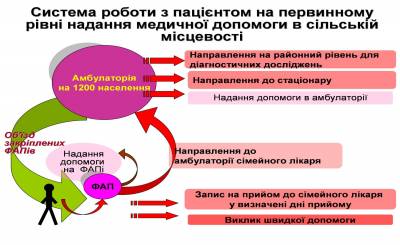
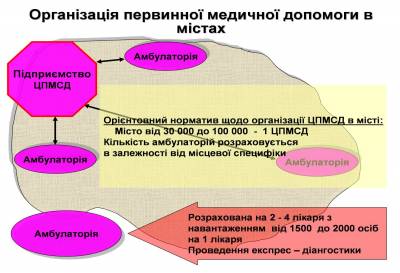
Підвищення ефективності функціонування системи охорони здоров’я вимагає проведення структурної реорганізації: На первинному рівні - Створення Центрів первинної медико-санітарної допомоги (ЦПМСД) як єдиного нового типу установи із надання цієї допомоги. При цьому: в сільській місцевості - проведення реорганізація сільських лікарських амбулаторій, амбулаторних відділень сільських дільничних лікарень та частини поліклінічних відділень центральних районних (ЦРЛ) та районних лікарень(РЛ) , великих ФАПів, які стануть структурними підрозділами нової установи – ЦПМСД; - у зв’язку з тим, що на рівні ФАПів, які обслуговують до 300 осіб, надається низькопродуктивна та, в більшості випадків, неякісна медична допомога, пропонується на рівні місцевих громад розглянути питання про їх перепрофілювання в медичні пункти, де проводяться планові прийоми сімейних лікарів; - створюються основні ланки – амбулаторії сімейних лікарів, які планово обслуговують закріплене населення за нормативом 1200 чол. в селах, селищах, містах районного значення і які кущово розташовуються по території району; - на базі районного поліклінічного відділення створюється апарат управління центром, який бере на себе функцію організації підготовки та перепідготовки кадрів, забезпечення сімейних лікарів обладнанням, медичними засобами та лікувальними засобами, координацію роботи сімейних лікарів, взаємодію із областю та системою швидкої допомоги та інші функції. Відповідно встановлюється система роботи Центру Хворий спочатку звертається до ФАПУ, де йому в залежності від ступеня тяжкості захворювання можуть: а) надати допомогу; б) записати на плановий прийом до сімейного лікаря, який повинен приймати в селі за затвердженим графіком; в) направити на прийом до сімейного лікаря в амбулаторію; г) терміново викликати швидку допомогу. Сімейний лікар може або безпосередньо надати допомогу, або направити до вторинного рівня (на стаціонарне лікування). В містах: − реорганізація та перепрофілювання частини поліклінік та поліклінічних відділень багатопрофільних дорослих та дитячих лікарень, у підрозділи ЦПМСД; - відкриття амбулаторій сімейних лікарів, де будуть розміщені кілька дільничних сімейних лікарів (норматив закріплення 1500 чол.), наближених до місця проживання населення; - також створення на базі районного поліклінічного відділення апарату управління центром, який бере на себе вищезазначені функції. Центри первинної медико-санітарної допомоги створюються в окремих сільських районах та в містах з населенням чисельністю не менше 30 тисяч осіб (від 30 до100 тис. населення – 1 центр ПМСД, від 100 до 500 тис населення - 2 центри, вище 500 тис. – один центр на кожні 300 тис. населення). На початковому етапі центри отримуватимуть статус юридичної особи – бюджетної організації, власний рахунок, право підписувати договори, автономність у кадрових та адміністративних питаннях. Поступово вони будуть перетворені у комунальні некомерційні підприємства.
Сьогодні в Україні вторинна медична допомога надається переважно багатопрофільними спеціалізованими міськими та районними лікарнями. Частка малопотужних лікарень до 50 ліжок у загальній чисельності всіх лікарень становить 12%. Біля половини лікарень не мають умов для надання інтенсивної медичної допомоги пацієнтам. Від 30 до 50 % пацієнтів госпіталізується необґрунтовано.
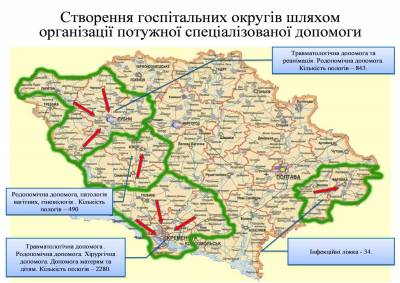
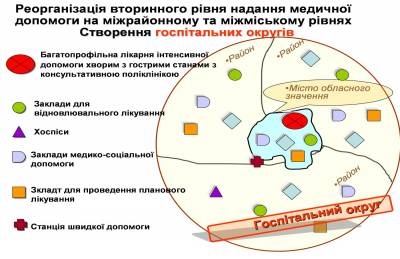
Пропонується створити госпітальні округи в межах обслуговування 150 – 200 тис. жителів. При цьому, в закладах округу мають виконуватися не менш, ніж 3000 оперативних втручань та прийматися не менш, ніж 400 пологів на рік. Такий округ, як правило, буде складатися із міста обласного значення (їх в Україні близько 300) та кількох (2-3) навколишніх сільських районів в залежності від щільності та характеру розселення населення, з врахуванням стану транспортних комунікацій, матеріально-технічного та кадрового потенціалу стаціонарів, профілів їх діяльності та структури медичних послуг. В межах кожного округу має бути здійснена диференціація лікарень, виходячи з інтенсивності медичної допомоги, що надається. Так кожен округ повинен включати: - лікарню інтенсивної допомоги хворим з гострими станами, що передбачають надання цілодобової медичної допомоги хворих, лікування хворих з гострими станами, що потребують високої інтенсивності лікування та догляду (наприклад, інфаркт міокарда, інсульт, гостра кровотеча тощо). Ресурсне забезпечення лікарень цього типу потребує інтенсивних технологій, спеціалізованого, високовартісного діагностичного та лікувального обладнання, наявності служби реанімації та інтенсивної терапії, служби екстреної діагностики; - заклади для проведення планового лікування: для проведення повторних курсів протирецедивної терапії або доліковування з використанням стандартних схем лікування; - заклади для відновлювального лікування: для відновлення функцій, порушених в результаті захворювання чи травми, з метою або попередження інвалідності, або реабілітації інвалідів, або медико-соціальної реабілітації дітей, у тому числі дітей – сиріт та дітей позбавлених батьківського піклування і потребують спеціального обладнання (фізіотерапевтичного, тренажерів для лікувальної фізкультури); - заклади для допомоги термінальним хворим (хоспіс): надання паліативної допомоги та психологічної підтримки термінальним (безнадійно) хворим, потребують спеціального оснащення для надання допомоги і догляду, а також спеціально підготовленого, переважно сестринського персоналу та широке залучення волонтерів; - заклади для надання паліативної допомоги та психологічної підтримки термінальним (безнадійно) хворим, потребують спеціального оснащення для надання допомоги і догляду, а також спеціально підготовленого, переважно сестринського персоналу та широке залучення волонтерів; - заклади для медико-соціальної допомоги: забезпечення
догляду та надання соціальної і паліативної допомоги хронічним хворих,
цей заклад потребує мінімального діагностичного та лікувального
обладнання, обслуговування забезпечується переважно сестринським
персоналом. Головна роль надається багатопрофільним лікарням для надання інтенсивної допомоги, передусім екстреної медичної допомоги, оскільки саме від їх діяльності залежить життя та здоров’я пацієнтів. Саме ці лікарні в розвинених країнах світу надають близько 90% всієї стаціонарної допомоги Забезпечення діагностичних досліджень для потреб первинної ланки та планова амбулаторна спеціалізована допомога будуть надаватися поліклінічними відділеннями лікарень планового лікування або консультативно-діагностичними поліклініками, які будуть розміщені в кожній адміністративній одиниці (район, місто). В цих відділеннях обов’язково будуть вести прийом вузькі спеціалісти за наступними спеціальностями: терапевт, педіатр, хірург, невропатолог, акушер-гінеколог, кардіолог, інфекціоніст, отоларинголог, окуліст, у тому числі дитячі. Можуть бути передбачені інші посади відповідно до потреби конкретного регіону. В гострих випадках амбулаторна спеціалізована допомога буде надаватися спеціалістами лікарень для надання інтенсивної допомоги. Швидка медична допомога
В рамках запланованих реформ передбачається: розділити функції швидкої та невідкладної допомоги і передати невідкладну допомогу як функцію на первинний рівень; звільнити служби швидкої допомоги від функції щодо проведення знеболювання онкологічним хворим вдома і передати це завдання на первинний рівень шляхом отримання ліцензій структурами первинної допомоги на введення наркотичних препаратів та забезпечення первинної ланки сучасними знеболювальними засобами неопіоїдного характеру; ввести станції швидкої допомоги до складу госпітального округу; сформувати підстанції, потужність та кількість яких визначати таким чином, щоб забезпечити дотримання ключового критерію діяльності служби – часу доїзду до хворого/постраждалого в межах 10 хвилин в місті, 20 хвилин в сільській місцевості; забезпечити надання швидкої допомоги, переважно фельдшерськими бригадами, оснащеними та навченими до використання відповідних клінічних протоколів.
На третинному рівні На третинному рівні надається високоспеціалізована, високотехнологічна медична допомога обласними лікарнями та клініками НДІ. З метою підвищення якості медичної допомоги та ефективності використання потенціалу обласних лікарень та вищих медичних навчальних закладів ІV рівня акредитації пропонується створення університетських клінік − об’єднання цих закладів у формі корпорації. В основі такої корпорації є обласна клінічна лікарня. Надання високоспеціалізованої високотехнологічної допомоги в обласних в університетських клініках здійснюється за направленнями закладів вторинного рівня. Надання допомоги клініками НДІ − за направленнями обласних управлінь охорони здоров’я в обсягах, які відповідають квотам, що визначені МОЗ України. Після завершення структурної перебудови галузі доцільно буде розглянути питання щодо зміни господарського статусу медичних закладів з надання їм більшої самостійності (автономізація медичних закладів.) Фінансування Паралельно зі структурною перебудовою планується зміна порядку фінансування медичних закладів. Головний напрям – це перехід до фінансування конкретних послуг, наданих закладом охорони здоров’я. Тобто перехід від кошторисного фінансування, основою якого є об’ємні показники (кількість населення, розміри закладів, тощо) до державного замовлення на підставі договорів між замовником та акредитованим постачальником медичних послуг, виходячи з потреб населення у певних видах медичної допомоги.
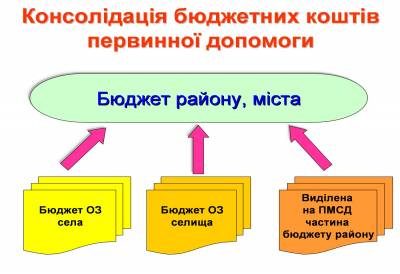
На первинному рівні – всі кошти (бюджети сіл, селищ, міст районного значення) концентруються на районному рівні, тобто розпорядником коштів стають центри первинної медико-санітарної допомоги; - застосування подушної оплати, що передбачає встановлення нормативів коштів на одного жителя, та встановлення стимулюючих надбавок за пріоритетні види діяльності (наприклад, % охоплення вакцинацією, % охоплення скринінговими програмами тощо). На вторинному рівні стаціонарів в рамках госпітальних округів в першу чергу здійснюється концентрація коштів (крім витрат на первинну медико-санітарну допомогу) на рівні області, тобто розпорядником витрат на надання спеціалізованої допомоги стає область. Саме область у подальшому здійснює фінансування всіх закладів вторинного рівня на основі підписаних із ними договорів. Крім того, майно зазначених закладів передається в оперативне управління області на основі договорів та відповідних рішень рад. Далі запроваджується наступна процедура: а) встановлюється прогнозна кількість хворих, що потребуватимуть лікування в умовах стаціонару за певною нозологією упродовж одного року (за матеріалами статистики останніх років); б) відповідно до затверджених протоколів діагностики та лікування встановлюється вартість лікування по усіх захворюваннях відповідного профілю, що потребують лікування в стаціонарних умовах в розрізі груп по ступеню ускладнення (шляхом калькуляції передбачених протоколами витрат на лікарські засоби, лікувальні та діагностичні процедури, оплату праці, інші витрати); в) визначається загальна вартість витрат на лікування хворих згідно вищезазначених показників; г) проводяться переговори із розпорядниками бюджетних коштів (як було зазначено вище на обласному рівні) щодо розмірів та порядку виділення коштів на забезпечення лікування згідно прогнозних розрахунків; д) укладаються договори про фінансування закладів за узгоджений на переговорах перелік медичних послуг; е) здійснюється фінансування закладів за методом "глобального бюджету”, тобто фінансування без розбивки по кодам бюджетної класифікації.
На третинному рівні застосовується метод "глобального бюджету” в залежності від структури та обсягів наданої допомоги. Частина коштів із бюджетів університету та інших закладів, що входять в об’єднання, по трансферту передаються на обласну лікарню, яка виступає як центральна ланка корпорації. Витрати здійснюються відповідно до затвердженого порядку. Відомча медицина Для ліквідації дублювання і створення єдиного медичного простору передбачається: сконцентрувати всі кошти з державного бюджету на рівні Міністерства охорони здоров’я України, прийнявши відповідну державну Програму; передати заклади, що знаходяться у відомчому підпорядкуванні на територіальний рівень, за виключенням медичної служби Міністерства оборони, СБУ та структур промислової медицини (наприклад, огляди машиністів залізничного транспорту та пілотів перед поїздками/польотами, психологічне тестування та реабілітація працівників МВС тощо). Оплата праці Планується внести зміни до Умов оплати праці медичних працівників шляхом виділення двох складових в оплаті праці: постійної, яка буде визначатися традиційно на основі єдиної тарифної сітки розрядів та змінної, яка буде базуватися на чітких і прозорих критеріях обсягу та якості виконаної роботи. Як свідчить досвід інших країн, для залучення висококваліфікованих фахівців у первинну ланку та мотивації їх до виконання різноманітних і складних функцій, зокрема великого обсягу профілактичної роботи, організації медичних маршрутів пацієнтів тощо забезпечується найбільш високий рівень їх оплати праці у порівнянні з іншими медичними професіями. Підвищення якості медичної допомоги Забезпечення розробки/адаптації та застосування клінічних рекомендацій і уніфікованих клінічних протоколів на основі надійних сучасних наукових даних. Розробка і затвердження примірних табелів оснащення для медичних установ різних типів. Удосконалення умов ліцензування медичної практики, акредитації медичних установ, атестації медичного персоналу. Створення незалежних структур для оцінки відповідності установ ліцензійним та акредитаційним вимогам. Створення системи моніторингу якості медичної допомоги та задоволеності населення медичним обслуговуванням. Розробка та впровадження механізмів мотивації медичного персоналу до підвищення якості медичної допомоги. Кадрові ресурси Сьогодні українська охорона здоров’я стоїть на порозі кадрової кризи. Існує дефіцит кадрів, перш за все у первинній ланці загалом та сільській місцевості. Більше 20% пенсійного, і ще 20% − перед пенсійного. У кадровій політиці передбачається: - запровадити прогнозування на довгострокову перспективу за категоріями медичного персоналу у відповідності до потреб охорони здоров’я з урахуванням стратегії та темпів системних перетворень у галузі, зовнішніх та внутрішніх міграційних процесів та природного вибуття кадрів; - забезпечити підготовку і перепідготовку випереджаючими темпами лікарів загальної практики/сімейної медицини, сімейних медичних сестер, середнього медичного персоналу з вищою освітою; - підвищити роль середнього медичного персоналу системи охорони здоров’я, передавши йому ряд функцій, що не виходять за межі його компетенції, зокрема медичне обслуговування у лікарнях сестринського догляду, хоспісах, надання швидкої допомоги фельдшерськими бригадами, виділення самостійних розділів роботи для працівників ФАПів; - посилити заходи соціального захисту працівників системи охорони здоров’я, в першу чергу на рівні первинної ланки (забезпечення житлом, надання пільгових кредитів тощо). Планується у 5-річний термін перепідготовки керівників управлінь охорони здоров'я та управлінського персоналу великих лікувально-профілактичних установ, у 10-річний всього управлінського складу системи охорони здоров'я. Всі ці заходи разом із зміною системи оплати праці дозволить зменшити інтенсивність міграційних процесів медичних працівників. | |
|
| |
| Всього коментарів: 0 | |